前段时间,“只能住院15天”这一话题,再次在医疗圈引发大广为探讨。本文,就借助健闻咨询《关于“只能住院15天”的真与假,我们和四位医生聊了聊》内容,我们一起看一看“只能住院15天”这一话题。

一、医保部门到底有没有这样的规定?
国家医保局在例行新闻发布会上公开表示,国家医保部门从未出台过“单次住院不超过15天”、“到达一定标准必须要转院”等限制性规定。当然,笔者也坚信各地医保部门也未有过如此规定。
二、理解偏差与管理方式导致异化现象确实存在
从DRG/DIP支付方式改革的本质上一定是“规范诊疗行为、提高诊疗水平、加强医院管理、体现医疗价值”;但是,实际执行过程中,笔者认为会存在两处的偏差理解导致发生“只能住院15天”这一异化现象。
A.地方医保部门
由于各地行政管理与医疗服务特点、医保基金状况等实际情况不一;加之各地医保部门对于DRG/DIP付费的理解层度不一。那么,一定会造成在本地DRG/DIP支付方式改革中在制度涉及上的一些不合理。
例如,四川省某地在DRG付费改革中,将高倍率病例在高倍率界限值以内的倍率视为一倍倍率进行支付。那么,该类病例不论是否由于清单差错填报、过度诊疗,还是患者病情特殊等客观原因造成,医院都会出现一定比例的亏损。此时,作为医疗机构或许他们就只能通过一些特殊方法来解决自己病例亏损的问题吧。随后,当地医保部门也为解决这一部分病例的收治与诊疗的问题,在DRG付费制度体系中补充“疑难危重病例支持政策”。
由此,我们也能看出:DRG/DIP支付方式改革是一个过程,各地医保部门也随着改革的深入,加强自我学习、完善支付体系。所以,对于医疗机构而言,需要主动向本地医保部门提出合理的建议;对于医保部门而言,则需要落实"协商谈判与争议处理机制",实现“共商共建、共建共享”。
B.医院管理层
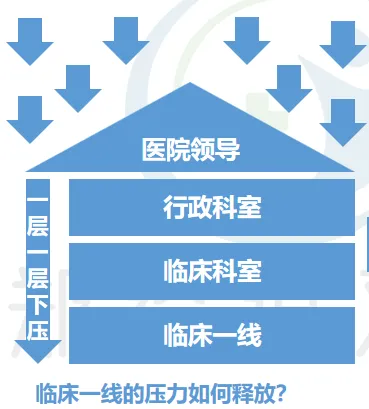
就医院管理层面而言,确实也存在这偏差理解。甚至是,临床医师口中所说的“医保规定只能住院15天”,也有可能指的是自己院内的医保科,而非医保局。对于,院内的偏差理解的原因,主要是由于医院管理层并未充分理解医保部门DRG/DIP付费政策与改革方向,盲目做出管理决策,将压力一层一层下压至临床一线,甚至是将DRG/DIP付费的盈亏与临床医师绩效直接挂钩,导致临床医院选择“只能住院15天/已经达到医保规定标准”的方式致使患者不当出院。却未从DRG/DIP付费多数定理与特病单议的“点面”结合中合理寻求获取医疗服务补偿。
三、第一位临床医师的观点
从第一位临床医师的观点中,笔者个人看到更多的是DRG/DIP支付方式改革的正向作用。
“如果患者住院还没到15天,费用就超支了,我们也可能会让他早点出院。当然,让患者出院的前提是病已经好得差不多了,只需要康复就好。”--患者病情已经好转、达到出院标准,无论是从医疗的角度、医保的角度、还是患者的角度,这样的患者都应该出院,回到家庭康复。
“如果一个病人在治疗期间突发脑梗,或者在ICU转了一圈又回来,治疗费用势必会超,我们怎么办?只能号召他去二级医院进行康复,有这个过程就可以不走DRG。”--这里实际上也体现了DRG/DIP付费对于分级诊疗的意义;同时从临床诊疗与患者的角度看来,对于“脑卒中”患者的急性期治疗与康复治疗是有必要拆分而言的。
“结余的部分也会有奖励,盈亏可以抵消,每月一结”、“科室里也有“平均住院日”的考核,这是医院对床位周转率的追求”。由此也可以看出,即使回到“只能住院15天”这个话题,或许主要还是在于医院的临床的考核机制出现了偏差吧。
“种做完手术需要躺四五天才能起床的病人,还是需要那么久的住院时长,不可能再压缩了”。从此处,也能看出该医疗机构总的来说是在践行“以患者为中心”,保障患者正常就医。
四、第二位临床医师的观点
“对于一些住院时间超长的患者,比如住院超过30天的,我们一般会请患者先出院、再入院,因为住这么长时间,实在是太影响科室的平均住院日了”。由此处,也能看出医疗机构内部考核机制对于住院时间的影响,其次,我们还能看到DRG/DIP付费下的违规行为“分解住院”发生。
“我们的患者大部分都需要一周多才能出院,为了拉低平均住院日,我们经常需要多收一些能快速出院的、小手术的患者。”由此处,笔者更多思考的是未来是否可以用“时间消耗指数”替代粗暴的“平均住院日”进行考核。毕竟,学科差异、病种差异一定带来的就是住院时间差异。
“如果辅助科室效率提高,平均住院日肯定会有所减少。”由此处,我们也能看出DRG/DIP付费下,对于合理降低成本,减少无效住院日,提高有效住院比,不仅仅是临床医师的工作。作为DRG/DIP付费打包付费而言,是向医疗机构购买整次住院,所以,参与临床诊疗的每一个患者都是很重要的。

五、第三位临床医师的观点
“没有哪个科室愿意接收ICU转出去的病人”、“在DRG/DIP下,ICU的亏损,在全国是普遍的”,由此处,我们能看到的是DRG/DIP付费以后转科受到干扰,但是,DRG/DIP付费下一般各地医保部门建立了特病单议机制,就是用于解决这部分特殊的病例。当然,此处我们也不得不思考各地医保部门的特病单议机制是否建立?是否有效?同样,从DRG/DIP付费“大数据+均值”的逻辑看来,由于ICU病人病情复杂疑难危重,故出现亏损也是“情理之中”。结合“从我们院长讲,综合考虑经济效益和社会效益,ICU的亏损就不一定是亏损。”,实际上就ICU将医院的复杂疑难危重病例承担了,那么其他学科病人相对就简单一些,从整体而言并不一定出现亏损;并且ICU收治到的病种或许权重/病种分值也相对较高。
“熟悉的医院就互相转,你收我的,我收你的,反正上有政策下有对策”。由此处,我们也能看出DRG/DIP付费对于分解住院的管控决不能只局限于某一家医院院内分解,还要关注不同医院之间的分解住院现象发生。
“针对特殊病例,需要政策支持”。由此处,作为医保部门也需要尊重临床客观实际,建立有效的特病单议机制。何为有效呢?在笔者看来,或许就是特病单议申请病例数占比得当,特病单议申请范围得当(确因客观原因导致的费用超高均可予以支持)。这样将极大的的鼓舞临床医师收治疑难危重病人,同时对于特病单议病例的审核格外注意临床诊疗规范等规范性问题,向临床一线传达“规范诊疗、合理获取补偿”的思维。
六、第四位临床医师的观点
“DRG改变了医生的行为方式”。对于笔者而言,个人最不愿意看到的就是由于DRG/DIP付费改变了临床医师的医疗行为,DRG/DIP付费应该是规范临床医师的医疗行为。一定是需要保障医疗质量与医疗安全的,如果丢失医疗质量与医疗安全,笔者认为无论是医疗机构,还是医保部门都应该值得“深思”。
七、结语
针对“只能住院15天”这一现象,DRG/DIP支付方式改革中,到底还有什么需要做的呢?
作为医疗机构而言,需要遵循临床客观实际,以患者为中心,规范诊疗行为;作为医保部门而言,不能只是对于这一现象的否定与指责,而更应从根源改善该现象。从目前看来,建立有效的特病单议机制并做好政策宣传与解释,是解决这一现象最有效的办法。
DRG/DIP支付方式改革道阻且长......但随着,DRG/DIP支付方式改革的不断深入、不断完善,改革成效也将逐渐显现。
来源 | 郑经说双D
编辑 | 杨紫萱 何作为