抗体偶联药物(ADC)是由靶向特异性抗原的单克隆抗体与小分子细胞毒性药物通过连接子链接而成,兼具传统小分子化疗的强大杀伤效应及抗体药物的肿瘤靶向性。ADCs于20世纪90年代中期首次进入临床试验以来,经过近30年的发展,已经成为一个非常成功的肿瘤学平台。
然而,要充分发挥ADC平台的潜力,就必须进行创新的分子设计,以及肿瘤特异性靶抗原和有效生物标志物的鉴定,以应对耐药性、肿瘤异质性和治疗相关不良反应等几个临床挑战。目前,多种新兴的ADC形式已经进入临床前和临床开发的早期阶段,包括双特异性ADC、条件激活ADC、免疫刺激ADC、蛋白质降解ADC和双载荷ADC,每种ADC都提供了应对这些各种挑战的独特能力,为癌症患者提供更多更好的治疗选择。
肿瘤异质性和耐药性通常限制针对单一靶点治疗的抗肿瘤活性。为了应对这一挑战,双特异性抗体是一种能够同时结合两种不同靶分子和/或细胞的方法。利用该技术的双特异性ADC作为增强抗肿瘤疗效的潜在途径成为最近的热点。迄今为止探索的设计可分为两种类型:针对同一抗原不同表位的双特异性ADC,以及靶向两种不同抗原的双特异性ADC。
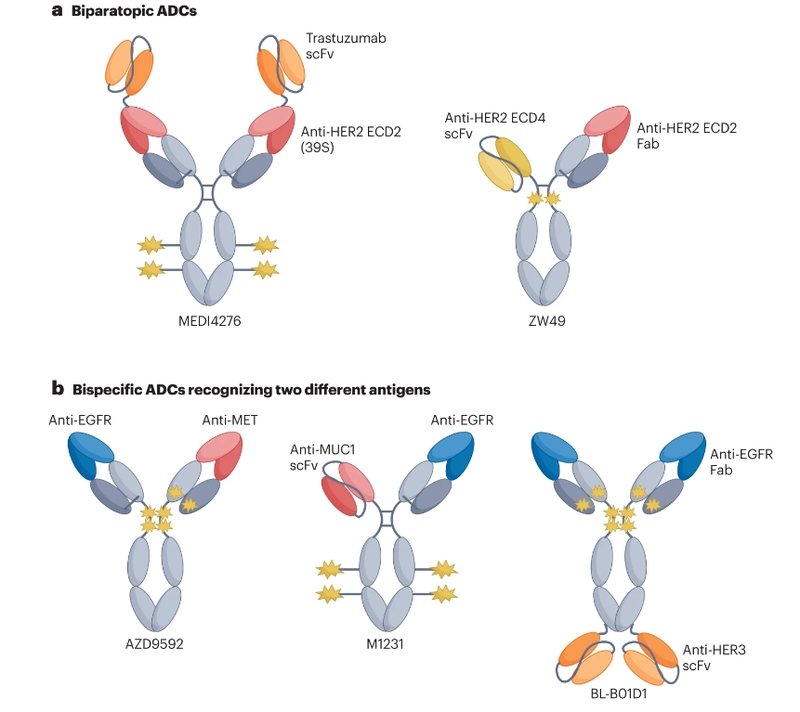
MEDI4276是一种将曲妥珠单抗的scFv与另一种抗HER2 IgG1抗体39S的N末端融合的四价HER2靶向ADC。MEDI4276在治疗难治性HER2+癌症的小鼠异种移植物模型中显示出显著的活性,但在临床测试时并未表现出良好的疗效-安全性平衡。在乳腺癌的患者中,总体有效率(ORR)较低(9.4%),最大耐受剂量(MTD)确定为0.75 mg/kg每3周一次。
ZW49是另一种靶向HER2双靶点的ADC,其不对称结构能够实现二价HER2结合。在测试ZW49的I期剂量发现研究中,建议的II期剂量(RP2D)为2.5 mg/kg,每3周一次。在该给药方案下接受ZW49治疗的29名可评价疗效的患者中,多种HER2+晚期癌症类型的确认ORR为28%,疾病控制率为72%。只有9%的患者出现≥3级治疗相关不良事件(TRAE),另有三名患者出现临床严重事件。这些结果表明,ZW49在经过大量预处理的患者中具有可控的安全性和良好的抗肿瘤活性。MEDIO276和ZW49都被设计用于识别HER2并促进受体聚集、内化和溶酶体运输。
AZD9592是阿斯利康开发的EGFR/c-Met ADC,通过可连接linker偶联新型拓扑异构酶1载荷,主要解决奥希替尼耐药。相较于EGFR,AZD9592 对 c-MET 具有更高的亲和力,目的是减少由EGFR驱动的正常组织毒性。在PDX及耐药模型中,单药或联用奥希替尼均展现出良好的抗肿瘤活性。
M1231是Sutro和默克子公司EMD Serono合作开发的MUC1/EGFR双抗ADC,采用非天然氨基酸定点偶联技术,通过可裂解VC连接子偶联hemiasterlin衍生物(微管抑制剂),DAR为4。临床前研究显示,在ESCC和NSCLC患者衍生的异种移植模型中具有很强的抗肿瘤活性。
BL-B01D1 是中国首个进入I期临床的双抗ADC,靶向EGFR和HER3,接头采用其自有的Ac接头,相较于Mc接头具有更好的稳定性,亲水性更好,不易聚集;毒素为自有的喜树碱类似物ED04。其I期临床用药安全性较好,未出现药物相关的患者死亡情况。在安全性较好的10例可评估的NSCLC末线患者中,ORR为60%,DCR为90%。
靶向受体的传统ADC不仅在肿瘤细胞上表达,而且在某些非恶性组织上表达,通常与不可避免的靶向非肿瘤毒性有关,导致剂量减少或治疗中断。为了解决这个问题,已经开发了以条件活性抗体为特征的新型ADC设计。
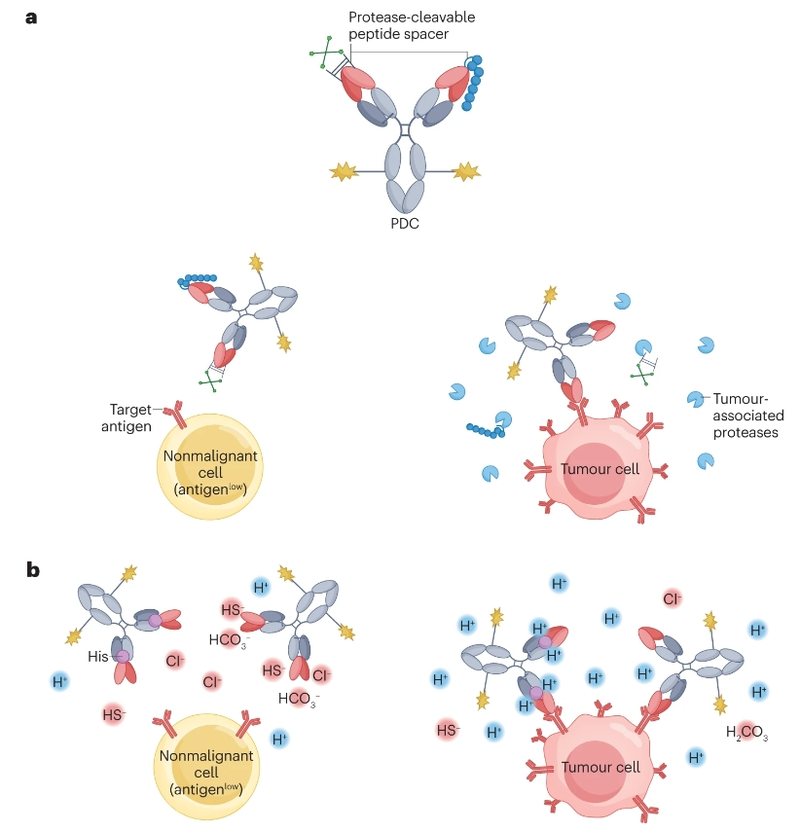
这一设计概念的灵感来自小分子的前药设计,通过该设计赋予药物的药理学非活性形式,然后在循环或某些器官中代谢为其活性形式,从而提高体内稳定性和/或特异性。通过一种对多种蛋白酶敏感的可切割肽序列(LSGRSDNH),人们开发了几种条件激活的ADC,目前正在临床前和临床开发中,包括praluzatamab ravtansine(NCT03149549和NCT04596150)和CX-2029(NCT03543813)。
此外,人们还开发了具有pH响应性抗原结合位点的ADC。TME的酸性通常略高于大多数非恶性组织,由于抗原结合位点的可逆构象变化,这种pH差异可用于实现ADC的条件激活。迄今为止,已经开发了包括靶向EGFR、HER2、AXL和ROR2的各种pH依赖性ADC。在多种临床前小鼠异种移植物模型中显示出良好的抗肿瘤活性。
过去十年癌症免疫疗法的变革性进展,激发了人们对该领域的新兴趣。在由肿瘤细胞释放损伤相关分子模式(DAMP)触发的先天免疫激活的背景下,与模式-认知受体(PRRs)相互作用的免疫佐剂分子已成为癌症药物开发的焦点。在将PRR激动剂特异性递送至肿瘤的各种尝试中,与特异性PRR激动药的偶联抗体已成为一种有前途的先天免疫局部激活方法。
临床前研究已经证明,与携带细胞毒性有效载荷的传统ADC相比,ISAC具有独特的潜在优势:首先,ISAC介导的抗肿瘤反应可以靶向多种肿瘤相关的DAMP;其次,ISAC介导的免疫刺激最终不仅激活抗原呈递细胞(APC),而且可能激活其他肿瘤浸润免疫细胞,如T细胞;第三,ISACs在整个细胞免疫反应中引发免疫记忆效应,提供持久的抗肿瘤作用并降低复发风险。
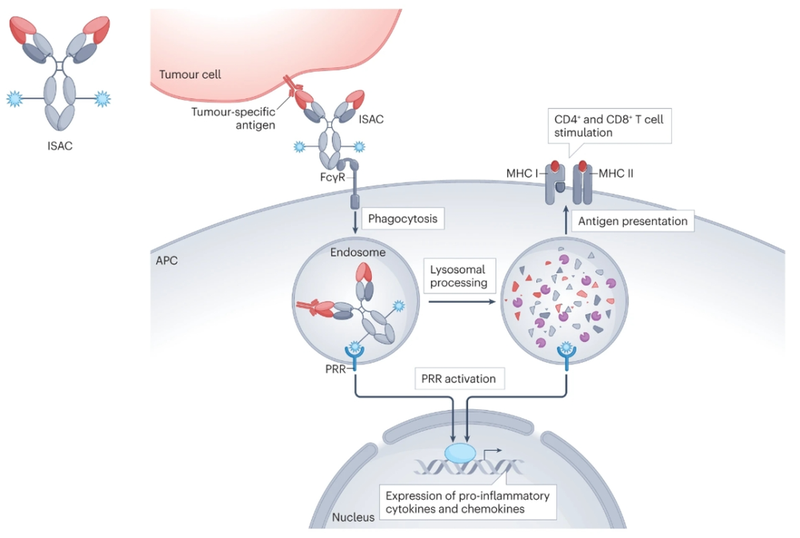
在迄今为止表征的所有TLR中,TLR7、TLR8和TLR9是迄今为止开发的大多数ISAC的主要靶标。抗HER2 TLR8 ISAC SBT6050即pertuzumab zuvotolimod,其由通过可裂解的连接子与pertuzumab偶联的TLR8激动剂组成。在I期研究(NCT04460456)中,其作为单一疗法与抗PD-1抗体pembrolizumab或cemiplimab组合进行测试;在I/II期研究(NCT05091528)中与其他HER2靶向疗法组合进行测试。但由于细胞因子相关的不良事件以及缺乏足够的单药活性,最终导致这些研究终止。免疫激动型ISAC的药效和安全性仍有待临床的进一步检验。
DAC携带蛋白水解靶向嵌合体(PROTAC)而不是传统的细胞毒性有效载荷,是一类新的靶向疗法。DAC形式有可能进一步提高这种新模式的临床实用性,通过利用基于抗体的药物递送的能力提供高水平的肿瘤特异性和持久活性。
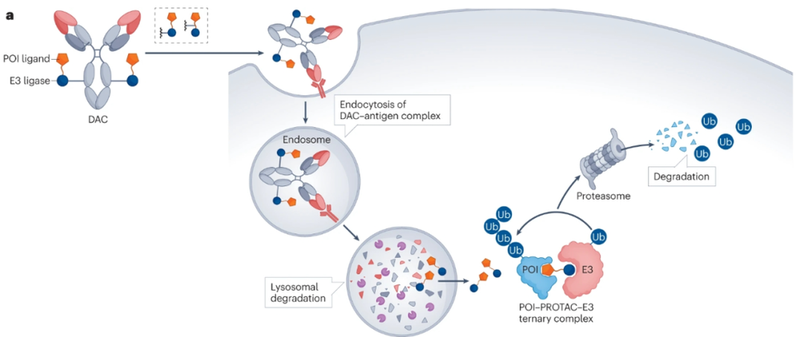
DAC的单克隆抗体部分识别肿瘤相关抗原,触发DAC-抗原复合物的内化。连接子在蛋白水解、酸性和/或还原条件下降解,从而将结合的PROTAC分子释放到细胞质中。通过E3连接酶的参与导致感兴趣的蛋白质(POI)泛素化,从而导致POI的降解。一些DAC正处于早期临床开发阶段,如靶向含溴结构域蛋白4(BRD4)的DAC正在为CLL1+急性髓细胞白血病(AML)患者中进行测试;以及靶向G1至S相变1蛋白(GSPT1)的ORM-5029,该DAC目前正在HER2+乳腺癌症患者中测试(NCT05511844)。
大多数实体瘤由异质性癌细胞亚群组成,具有不同的基因表达谱和对药物的敏感性水平,具有不同作用机制。因此,临床实践中通常采用涉及具有不同作用模式的多种药物的联合方案。双有效载荷ADC有可能作为单一药物引发相加或协同效应,并在维持简单给药范围的同时克服治疗难治性肿瘤患者的耐药性。
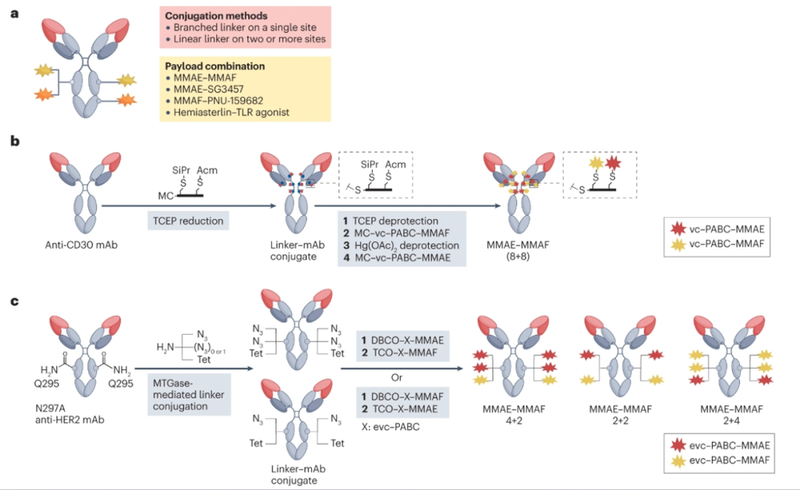
2017年报道了一种使用含有两个正交掩蔽的半胱氨酸残基的支链化学连接子生产双载荷ADC的方法。通过顺序偶联有效载荷能够以16的DAR将MMAE和MMAF均匀偶联到抗CD30抗体上。这种双载荷ADC在表达CD30+MDR-的间变性大细胞淋巴瘤(ALCL)的小鼠异种移植物模型中显示出强大的活性。
除了具有MMAE和MMAF有效载荷的ADC之外,随着结合两种不同有效载荷类别的ADC的开发,双载荷ADC的临床潜力得到了进一步探索。如asterlin加上与抗FolRα抗体偶联的TLR激动剂的组合,其在小鼠模型中显示出协同抗肿瘤活性和免疫记忆。目前,双载荷ADC潜力的研究仍处于探索的早期阶段。
ADC的治疗潜力巨大,但要实现这一潜力,需要克服几个关键挑战,如耐药性、肿瘤内和瘤瘤间异质性以及TRAE的风险。新兴的ADC模式,包括双特异性和双载荷ADC,显示出解决耐药性和肿瘤异质性的潜力,而条件激活ADC可能增加肿瘤特异性并降低不良事件的发生率。将ADC平台与其他干预策略相结合,如免疫调节和降解传统上不可治愈的靶点,为实施多模式癌症治疗以及化疗、放疗、免疫疗法和其他靶向治疗提供了机会。
ADC的发展正处于变革性增长的边缘,有望大幅改变癌症治疗格局。随着我们更好地了解肿瘤生物学并改进ADC设计,我们将更接近真正有效、安全和个性化的癌症治疗目标,这将最终为顽固性癌症患者带来新的希望。
参考文献:
1.Exploring the next generation of antibody-drug conjugates. Nat Rev Clin Oncol.2024 Jan 8.2. Antibody–Drug Conjugates: The Last Decade. Pharmaceuticals 2020, 13, 245